新生儿低钾血症是一种可能危及生命的电解质紊乱疾病,其核心特征是血清钾浓度低于3.5 mmol/L。由于新生儿肾脏调节功能未发育完善,加之喂养、疾病等因素的影响,低钾血症在临床中并不少见。本文将从病因、症状、诊断、治疗及家庭护理等多角度展开分析,为家长及医护人员提供科学指导。
一、病因解析:为何新生儿易发低钾血症?

低钾血症的本质是体内钾的摄入不足、丢失过多或分布异常,新生儿因其特殊的生理特点,更易受以下因素影响:
1. 钾摄入不足
喂养不当:母乳或配方奶中钾含量不足、长期禁食或摄入量过少,是早产儿及低体重儿的常见诱因。
母体因素:孕母若存在甲状旁腺功能亢进或高钙血症,可能抑制胎儿甲状旁腺发育,导致出生后钾调节能力低下。
2. 钾丢失过多
消化道丢失:呕吐、腹泻等导致钾随体液大量流失,尤其是感染性肠炎或先天性幽门肥厚的新生儿。
肾脏丢失:肾小管酸中毒、先天性肾上腺皮质增生症或利尿剂使用不当,均可能增加尿钾排泄。
3. 钾分布异常
代谢性碱中毒:常见于呕吐或过度通气引起的酸碱失衡,促使钾从细胞外转移至细胞内。
胰岛素治疗:高血糖状态下使用胰岛素可能加速钾向细胞内转移。
二、症状识别:警惕这些危险信号
新生儿低钾血症的临床表现多样且隐匿,需结合实验室检查综合判断:
肌肉系统:肌张力低下、肢体无力(从下肢逐渐上升至躯干)、哭声微弱,严重时甚至出现呼吸肌麻痹。
消化系统:腹胀、肠鸣音减弱或消失,严重者发展为肠麻痹。
心血管系统:心率增快、心音低钝,心电图可见T波低平、ST段压低及U波增高,严重者引发致命性心律失常。
神经系统:反应迟钝、嗜睡,甚至昏迷。
高危人群需特别关注:早产儿、窒息史新生儿、合并感染(如败血症、肺炎)的患儿,以及存在先天性代谢疾病者。
三、诊断与治疗:分秒必争的干预原则
诊断依据:
血清钾检测:血钾<3.5 mmol/L即可确诊,若<2.5 mmol/L提示重度低钾。
心电图辅助:典型改变包括QT间期延长、U波明显等。
治疗策略:
1. 纠正原发病因
控制感染、改善缺氧缺血状态,停用导致钾丢失的药物(如利尿剂)。
先天性代谢疾病(如肾上腺皮质增生症)需针对性激素替代治疗。
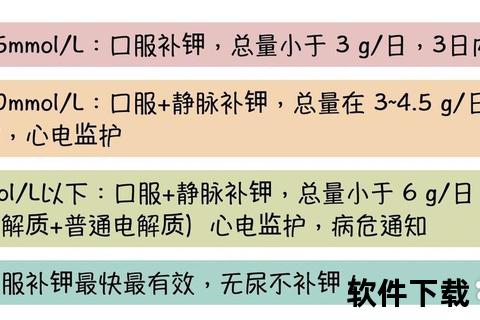
2. 科学补钾
静脉补钾:适用于中重度患儿,浓度不超过0.3%,速度控制在每小时0.5-1 mmol/kg,需严格监测心电图及尿量。
口服补钾:轻症可选用氯化钾溶液,母乳喂养者可增加哺乳频率以补充天然钾。
3. 纠正酸碱失衡
代谢性碱中毒者需补充生理盐水或酸性药物(如氯化铵)。
注意事项:
补钾需遵循“见尿补钾”原则,避免肾功能不全导致高钾血症。
早产儿及低体重儿需注意钙、镁同步监测,防止电解质连锁紊乱。
四、家庭护理与预防:防患于未然
1. 喂养管理
母乳喂养是首选,母亲需保证营养均衡;配方奶喂养者选择含钾丰富的产品。
避免过早添加高磷辅食(如牛乳),以免干扰钾吸收。
2. 日常观察
记录新生儿进食量、尿量及体重变化,警惕持续呕吐或腹泻。
若出现肌无力、腹胀或呼吸浅快,立即就医。
3. 高危儿管理
早产儿、窒息儿需定期监测电解质,出生后72小时内加强随访。
孕期有甲状旁腺疾病的母亲,需在产前咨询遗传代谢科医生。
五、总结与行动建议
新生儿低钾血症的防治需多维度协作:医护人员应提高早期识别能力,家长则需掌握基础护理知识。对于公众而言,了解低钾血症的预警信号(如异常肌张力、喂养困难)并及早就医,是挽救生命的关键。未来研究可进一步探索早产儿钾代谢的分子机制,为精准干预提供依据。
实用贴士:
家庭常备口服补液盐(ORS),用于轻度腹泻后的电解质补充。
避免自行使用偏方或药物,如滥用止泻剂可能加重钾丢失。
通过科学认知与主动预防,新生儿低钾血症的预后大多良好,但每一分钟的延误都可能增加风险。唯有医患同心,方能守护新生儿的健康起点。
相关文章:
文章已关闭评论!

